消化器内科について
 食道・胃・十二指腸・小腸・大腸という消化管と、消化を助ける胆のう・膵臓・肝臓などを含めた消化器全般の症状や疾患を診療しています。受診のきっかけとして多い症状には、飲み込みにくさ・吐き気・嘔吐・みぞおちや胃の不快感や痛み・腹痛・下痢・便秘・血便などがあります。発熱や貧血など、消化器以外の症状が合併して現れる場合もあります。消化器疾患は似たような症状が現れるため、消化器内科の専門的な診療によって正確な診断を受けることが重要です。また、軽い炎症でも長期間続くとがんのリスクが上がってしまうため、しっかり治してがんの予防をすることが重要です。症状が続くときは、消化器内科を受診しましょう。
食道・胃・十二指腸・小腸・大腸という消化管と、消化を助ける胆のう・膵臓・肝臓などを含めた消化器全般の症状や疾患を診療しています。受診のきっかけとして多い症状には、飲み込みにくさ・吐き気・嘔吐・みぞおちや胃の不快感や痛み・腹痛・下痢・便秘・血便などがあります。発熱や貧血など、消化器以外の症状が合併して現れる場合もあります。消化器疾患は似たような症状が現れるため、消化器内科の専門的な診療によって正確な診断を受けることが重要です。また、軽い炎症でも長期間続くとがんのリスクが上がってしまうため、しっかり治してがんの予防をすることが重要です。症状が続くときは、消化器内科を受診しましょう。
消化器内科
次の症状がある方はご相談ください。
消化器内科では、食道、胃、十二指腸、大腸、肝臓、胆のう、すい臓などの病気に関する専門的な診療を行っております。
- 胸やけ
- 吐き気
- 胃の痛み
- 食欲不振
- 胃の不快感
- 便秘
- 下痢
- 血便
- 全身倦怠感
- 黄疸
- 検診異常(便潜血陽性、ピロリ菌陽性、肝機能異常)
消化管(食道・胃・大腸)の病気
食道
逆流性食道炎
 胃酸を含む胃の内容物が、食道に逆流することで、食道の粘膜に炎症が起きた状態です。加齢や食生活の欧米化、喫煙・飲酒などの生活習慣、肥満が要因となり、近年増加しています。主な症状は、胸やけ、胸の痛み、長く続く咳、のどの違和感などです。
胃酸を含む胃の内容物が、食道に逆流することで、食道の粘膜に炎症が起きた状態です。加齢や食生活の欧米化、喫煙・飲酒などの生活習慣、肥満が要因となり、近年増加しています。主な症状は、胸やけ、胸の痛み、長く続く咳、のどの違和感などです。
食道裂孔ヘルニア
食道と胃のつなぎ目がゆるく、胃酸が食道のほうへ逆流しやすい状態です。症状が出ないことが多いのですが、胸やけやげっぷ、食べ物のつかえる感じが症状として現れることがあります。肥満や気管支炎・喘息など咳が多くおなかの圧力が高くなることが原因といわれています。
食道アカラシア
食道裂孔ヘルニアとは逆に食道と胃のつなぎ目がきつく(強く収縮、弛緩しない)、食べ物が胃へ通過できない状態です。食べ物が食道内に滞留し、嘔吐、つかえ感など症状として現れます。原因は不明で、なんらかの食道の機能異常と考えられています。
治療法としてまず内科的な内服治療が試みますが、内視鏡を用いたバルーン拡張術や筋層切開術(POEM:Per Oral Endoscopic Myotomy)など内視鏡的治療もあります。
食道がん
お酒を飲まれる方、たばこを吸われる方に多く発生します。飲み込むときに、「なにかしみる感じがする」「飲み込みにくい」などの症状があります。予後の良くないがんと言われていますが、早期に発見できれば内視鏡的治療が可能です。
日常的にお酒を飲まれる方、喫煙される方には、定期的な内視鏡検査をお勧めします。
食道乳頭腫
食道にできる3-10㎜程度の良性の隆起性病変で、パピローマ(papilloma)とも言われます。症状がでることはまずなく、治療の必要もありません。
食道アカントーシス
食道に散在する2-5㎜程度の類円形の白色の隆起です。10%前後の人で見られると言われています。症状はなく、経過観察で問題ありません。
食道バレット上皮(バレット食道)
食道と胃のつなぎ目の食道粘膜が、胃の粘膜に置き換わっていることをバレット上皮といいます。食道がんのリスクとなります。
原因として逆流性食道炎が示唆されています。
一度でもバレット上皮を指摘されたことがある方は、定期的に内視鏡検査を受けていただくことが望ましいです。
食道カンジダ(カンジダ性食道炎)
カンジダとは真菌(カビ)の一種です。常在菌として人の体内に存在しています。風邪をひいたときなど抵抗力が落ちているときに、食道に目にみえるように出現します。内視鏡的には1-2㎜程度の白い苔のような付着物に見えます。基本的には治療しないで大丈夫ですが、重度の場合には抗真菌薬と呼ばれる内服薬を使って治療します。
好酸球性食道炎(アレルギー性食道炎)
白血球の一種である好酸球による炎症が食道に起きている状態です。症状として食べ物のつかえ感、嚥下困難感などがあります。アレルギーが原因と考えれれています。症状がない場合には治療の必要はありません。
重度の場合、ステロイドを用いた治療を行うこともあります。
胃
胃潰瘍
 胃の粘膜が深くまで傷ついている状態です。症状として、みぞおちの痛み・げっぷがよく出るなどがあります。
胃の粘膜が深くまで傷ついている状態です。症状として、みぞおちの痛み・げっぷがよく出るなどがあります。
ピロリ菌感染や痛み止めの内服、ストレスなどが原因と言われています。
胃カメラによって診断し、胃酸を抑える薬や、ピロリ菌感染が確認できた場合にはピロリ菌を除去する薬を飲むことで治療します。
慢性胃炎
長期にわたり胃炎が続いている状態のことをいいます。
胃潰瘍同様にピロリ菌が原因となることが多いと言われています。症状は多岐にわたりますが、胸やけ、胃もたれが典型的な症状です。治療として、胃酸を抑える薬、胃粘膜を保護する薬、消化管の機能を高める薬などを内服します。
急性胃炎
急激に起こる胃粘膜の炎症で、原因はアルコール、ストレス、アレルギー、薬剤によるものなどがあります。自然に治ることが多いですが、場合によっては胃薬など内服薬が必要となることもあります。
胃びらん(びらん性胃炎)
胃粘膜が浅く傷ついている状態。症状はないこともしばしばです。胃痛など症状がある場合には、治療として胃薬を内服します。
萎縮性胃炎
慢性胃炎の一種で、ピロリ菌感染による胃粘膜の持続的な炎症が原因となっています。症状はないこともありますが、胃がんのリスクと言われており、定期的な胃カメラ検査を受けることが推奨されています。
ピロリ菌感染症
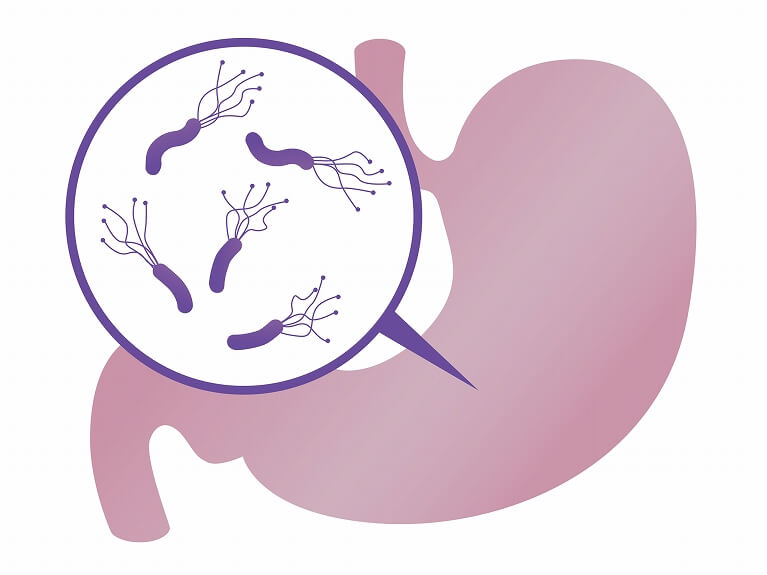 ピロリ菌は、胃の粘膜に生息する菌で、主に胃や十二指腸の病気の原因となります。幼少期に感染し、一度感染すると、除菌しない限り胃の中に棲みつづけます。ピロリ菌は、慢性胃炎、胃・十二指腸潰瘍、胃がんなどを引き起こします。
ピロリ菌は、胃の粘膜に生息する菌で、主に胃や十二指腸の病気の原因となります。幼少期に感染し、一度感染すると、除菌しない限り胃の中に棲みつづけます。ピロリ菌は、慢性胃炎、胃・十二指腸潰瘍、胃がんなどを引き起こします。
胃がん
胃がんは、日本人に最も多いがんの一つです。早期の胃がんは、内視鏡治療のみで完治するため、早期発見が大変重要です。早期胃がんの内視鏡診断に精通した専門医による定期的な内視鏡検査をおすすめします。ピロリ菌が発生に関与していることが多く、ピロリ菌の検査を受けることも大切です。
胃底腺ポリープ
ピロリ菌のいないタイプの胃にできることの多いポリープです。悪性化することはまずなく、大きさ、個数にかかわらず治療の必要はありません。
過形成性ポリープ
ピロリ菌感染が関与していると言われています。基本的には経過観察で問題ありませんが、大きさが20㎜以上あるもの、増大傾向にあるもの、出血のリスクがあるものに関しては内視鏡的切除を行うこともあります。
ピロリ菌を除菌することでポリープのサイズ縮小、消失する場合もあります。
機能性ディスペプシア(FD:Functional Dyspepsia)
胃もたれ、みぞおちの痛みなどの症状があるにもかかわらず、内視鏡検査では特に原因が見当たらない病気です。胃の粘膜に目にみえる異常がなくとも、胃の機能・働きに問題があることをいいます。治療として、生活習慣の改善、胃酸を抑える薬の内服、消化管の運動機能を調整する薬などを内服します。
アニサキス症
寄生虫の一種で、サバ、イカ、サンマ、イワシなどの魚介類に寄生します。寄生しているこれらの魚介類を生で食べることで人の体内に入り、アニサキス症を引き起こします。みぞおちの激しい痛み、嘔吐が出現し、内視鏡的に虫体を摘除することでおさまります。
十二指腸潰瘍
胃潰瘍同様に、ピロリ菌が発生に関与していると言われています。十二指腸の中でも球部といって胃に近い部位にできることが多いです。十二指腸の壁は胃の壁と比較して薄いため、進行すると穿孔(壁に穴が開くこと)する場合もあります。治療は胃潰瘍同様に、胃酸を抑える薬を内服します。
十二指腸炎
潰瘍ほどは深くはない粘膜の障害のことをいいます。ピロリ菌や痛み止め、アルコール、ストレスによる胃酸の分泌過多が原因となります。無症状のことも多いのですが、症状がある場合には胃薬を内服します。
大腸
感染性腸炎・食中毒・急性胃腸炎
 主にウイルス感染、細菌感染によって発症する胃腸炎のことをいいます。症状としては、下痢、嘔吐、発熱などがあり、原因となるウイルスは、ノロウイルス、ロタウイルスなどがあります。細菌では、サルモネラ、カンピロバクター、病原性大腸菌(O157など)があります。ウイルスが原因の場合、特効薬はなく対症療法(原因を取り除くのではなく個々の症状に合わせて治療をおこなう)を行います。細菌感染の場合、有効な抗菌薬を投与します。
主にウイルス感染、細菌感染によって発症する胃腸炎のことをいいます。症状としては、下痢、嘔吐、発熱などがあり、原因となるウイルスは、ノロウイルス、ロタウイルスなどがあります。細菌では、サルモネラ、カンピロバクター、病原性大腸菌(O157など)があります。ウイルスが原因の場合、特効薬はなく対症療法(原因を取り除くのではなく個々の症状に合わせて治療をおこなう)を行います。細菌感染の場合、有効な抗菌薬を投与します。
虫垂炎
いわゆる「盲腸」と言われる病気です。なんとなく胃のあたりがモヤモヤとして、その後痛みが腹部の右下のほうへ移ってくるというのが典型的な症状です。下痢をすることはあまりありません。軽症の場合は抗菌薬の投与により治ることもありますが、開腹手術となることもしばしばあります。
大腸ポリープ
大腸ポリープにはいくつか種類があります。大きくわけて、腺腫性、非腺腫性のものがあります。このうち問題となるのは「腺腫性」のほうです。腺腫性ポリープの一部はがん化することがあります。自覚症状はないことがほとんどですが、検診で便潜血陽性を指摘されたり、また血便など症状があった場合には早めに大腸カメラを受ける必要があります。大きさや種類にもよりますが、10㎜程度のものであれば日帰りで切除することも可能です。
大腸がん
近年、日本人の大腸がん罹患率(かかる人の割合)は増加の一途をたどっています。平均寿命の高齢化に加え、食生活や生活習慣の欧米化が原因と考えられています。大腸がんは治療効果が高く、早期であればほぼ100%完治するため、早期発見が大変重要です。大腸がんも他のがんと同様、初期の段階では無症状であるため、早期発見のためには定期的な内視鏡検査が非常に有効です。特に血縁者に大腸がんに罹った人がいる方や40歳を過ぎた方には、定期的な内視鏡検査をおすすめします。
亜腸閉塞・腸閉塞
なんらかの原因で腸の動きが悪くなったり、通過障害を来している状態のことをいいます。イレウスとも呼ばれます。腹痛、嘔吐、腹部膨満、便秘などが主な症状で、場合により手術が必要となることもあります。原因として、大腸がん、開腹手術後の腸管の癒着、内服薬により腸の動きが悪くなっていることなどがあります。
大腸憩室
大腸カメラをしているとよく遭遇する疾患のひとつです。5-10㎜程度の小さい袋状のへこみのことをいいます。先天性、あるいは後天性に腸管内圧が上昇することにより形成されると考えられています。憩室そのものは症状もなく治療の必要はありませんが、出血を伴うもの、細菌が入り込んで炎症を起こしているものは治療の必要があります。
大腸憩室炎
大腸憩室が炎症を起こしている状態です。腹痛、発熱が主な症状で、抗菌薬を投与することで治療します。重度の場合、穿孔(腸に穴が開くこと)をきたしてしまい、開腹手術が必要となることもあります。
憩室出血
腹痛を伴わない突然の下血が特徴です。心臓の病気があり血をサラサラにする薬を飲んでいる方に発症しやすいので注意が必要です。多くの場合は、安静、絶食など保存的加療で軽快しますが、繰り返す場合や出血が止まらない場合には開腹手術となることもあります。
虚血性腸炎
下腹部痛とともに下血をきたします。腹痛の程度は様々ですが、激しい痛みのこともあります。大腸を栄養している血管がなんらかの理由で血流が阻害され、大腸粘膜に炎症・壊死が起こります。安静にしていることで改善しますが、抗生剤などが必要になることもあります。
痔
 痔には主に3種類あります。痔核(いぼ痔)、裂肛(切れ痔)、痔瘻(あな痔)です。痛みがある場合、出血がある場合には外科的治療が必要となることもありますが、程度が軽い場合は排便習慣の改善、食生活・生活習慣の改善、坐剤、内服薬などで治療します。
痔には主に3種類あります。痔核(いぼ痔)、裂肛(切れ痔)、痔瘻(あな痔)です。痛みがある場合、出血がある場合には外科的治療が必要となることもありますが、程度が軽い場合は排便習慣の改善、食生活・生活習慣の改善、坐剤、内服薬などで治療します。
潰瘍性大腸炎
炎症性腸疾患のひとつで、厚生労働省より医療費助成対象疾患の難病に指定されている病気です。罹患者数は年々増加していますが、適切な治療を行えば健常人とほぼ同様の日常生活を送ることができます。腹痛、下痢、血便が主な症状で、比較的若年者に発症することが多いと言われています。大腸カメラで大腸の粘膜を観察し、場合によっては生検(組織を採取して顕微鏡で見ること)を行うことで診断します。治療は、内服薬による薬物療法が中心ですが、免疫調整剤・抗体製剤など特殊な治療を行うこともあります。薬物療法以外では、血球成分除去療法や手術などがあります。
クローン病
原因不明の炎症性腸疾患で、厚生労働省より医療費助成対象疾患の難病に指定されている病気です。症状は、腹痛、下痢、血便、痔瘻などがあります。潰瘍性大腸炎同様に、大腸カメラで大腸粘膜を観察することで診断します。治療には、食事療法、薬物療法、血球成分除去、手術療法などあります。
ベーチェット病
潰瘍性大腸炎、クローン病と同じように、医療費助成対象疾患の難病に指定されている病気です。口腔内のアフタ性潰瘍、皮膚症状、眼のブドウ膜炎、外陰部潰瘍の4つが主な症状で、全身性に症状がでることが特徴です。消化管病変を伴うことも多く、腹痛、下痢、下血などの消化器症状が現れます。ステロイドや免疫調整剤など特殊な薬物を使っての治療となることもあります。
便秘
「便が出にくい」「3日以上便が出ていない」「うさぎの糞のように便がコロコロ硬い」「排便の回数が少ない」など、ひとぞれぞれの表現がありますが、いずれも便秘という意味で用いられます。
おなかが張ってきたり、腹部の膨満感や不快感を訴えることもあります。原因も様々であり原因によって治療法、内服薬も変わってくるので、原因を明らかにすることが大切です。
便秘はその起こり方や原因によって、機能性と器質性に分類することができます。機能性便秘は生活習慣やストレス、運動不足などが原因となります。旅行などによる食事や生活様式の変化なども機能性便秘の一種です。また高齢者や多産婦に多く認める、大腸の蠕動運動の低下によるタイプの便秘のことも機能性便秘です。一方、器質的便秘は大腸がんや腸管の癒着、子宮や卵巣の腫大によるものや、甲状腺の病気や糖尿病に伴うもの、抗うつ薬など腸管運動を低下させる薬物の使用による便秘のことをいいます。いずれの便秘も原因を取り除き、適切な薬剤を使用することで改善が期待できます。
肝臓・胆のう・胆管・膵臓の病気
肝臓
肝障害
 検診など採血検査で、AST、ALT、γGTPが異常値であることを肝障害といいます。無症状であることが多いですが、なかには重大な病気が隠れいている可能性もあり、腹部エコー、腹部CT検査などさらなる検査を受けていただくことをおすすめします。
検診など採血検査で、AST、ALT、γGTPが異常値であることを肝障害といいます。無症状であることが多いですが、なかには重大な病気が隠れいている可能性もあり、腹部エコー、腹部CT検査などさらなる検査を受けていただくことをおすすめします。
急性肝炎(ウイルス性、アルコール性、自己免疫性肝炎)
肝臓は「沈黙の臓器」と言われるように、自覚症状がないままに病気が進行することがあります。なんらかの原因で肝機能障害が続く状態を肝炎といいますが、原因を特定して治療を行うことが重要です。原因として、ウイルス性(B型肝炎・C型肝炎、まれにA型肝炎・E型肝炎)、アルコール性、自己免疫性肝炎などがあります。肝炎が長く続くことで、肝臓がん、肝硬変のリスクにもなります。肝炎を指摘された場合、早めに医療機関を受診するようにしましょう。
脂肪肝
文字通り肝臓に脂肪がたまっている状態のことをいいます。以前は特に治療の必要はないと言われてきましたが、近年になって脂肪肝から肝硬変・肝臓がんへ進行する可能性があることがわかってきました。また高血圧、高脂血症などさまざまな生活習慣病のリスクになるとの報告もあり注意が必要です。ダイエットをすることで改善するケースがおおく、まずは生活習慣を見直すことが大切です。
NASH(非アルコール性脂肪肝)
脂肪肝はアルコールが原因となることが多いのですが、アルコールを摂取しない方でも脂肪肝となることがあります。そのような場合をNASH(Non Alcoholic Steatohepatitis)といいます。基本的には経過観察でよいとされていますが、NASHの患者さんのうち10%で肝硬変・肝臓がんへ進行することが言われており定期的な採血やエコー検査などが必要です。
肝硬変
慢性肝炎の状態が長く続き、徐々に進行することで肝硬変へと変化します。肝硬変とは肝臓が硬くなった状態です。肝臓がんのリスクでもあり、また食道静脈瘤や腹水貯留、肝性脳症などの重篤な合併症を併発することもあるため、定期的に病院に通院する必要があります。
肝臓がん
現在日本では年間約3万人のかたが肝臓がんで亡くなっています。がんによる死亡の原因として、男性では肺がん、胃がんに次いで第4位(2018年)となっています。肝臓がんは、肝硬変や慢性肝炎のような肝臓の疾患が原因となることがほとんどです。痛みなどの症状が出にくいのも特徴であるため、定期的な通院、検査が重要です。
胆のう・胆道
胆石
胆のうの中にできる石です。石があるだけであれば問題ないのですが、痛みや炎症など様々な症状を引き起こすことがあります。また胆のうがんのリスクになるとも言われています。症状があった場合には、基本的には手術で胆のうを取り除くことが推奨されます。腹腔鏡手術といって傷が小さくて済む術式もあります。
総胆管結石
胆のう内にある石が総胆管といって胆汁の通り道に移動してきた状況を言います。激しい痛みや胆管炎などの重篤な合併症を伴うこともあります。腹部エコー検査(超音波検査)やCT検査、MRI検査で診断し、内視鏡的に結石を取り除く処置を行います。
胆のう炎
何らかの原因により胆のうに炎症を起こしている状態です。胆石が原因となることが多いのですが、胆のうがんがん原因になることもあり慎重な診断が必要となります。治療は基本的には外科的手術で胆のうを摘出します。
胆管炎
胆汁の通り道である胆管内の胆汁に細菌が感染し、炎症を起こしている状態です。原因は、胆石や総胆管結石、胆道系のがんが考えられます。抗菌薬投与によりよくなることもありますが、抗菌薬が届きにくい場所でもあり高齢者などでは致死的となることもあるため、内視鏡的な処置が必要となることも少なくありません。
胆のう腺筋腫症
胆のうの壁が厚くなっている病気です。症状がないことが多くまた良性であることがほとんどであるため、胆のう腺筋腫症と言われても心配することはありません。人間ドックや検診のエコー検査で偶然に見つかることが多いのですが、基本的には年1回の検査で経過をみていけばよいでしょう。まれに胆のうがんと区別がしにくいことがあり、そのような場合にはCT検査などさらなる検査が必要となってきます。
胆のうポリープ
胆のう内にできるポリープです。多くはコレステロールポリープといって良性のポリープです。中には「腺腫」といって、がんの前段階のものもあるため注意が必要です。人間ドックや検診のエコー検査で胆のうポリープを指摘されたら、消化器専門の医療機関を受診するようにしましょう。
胆のうがん・胆管がん
胆のうがん・胆管がんは、膵臓がんと同じように予後のよくないがんとして知られています。その原因として症状が出にくいこと、臓器自体が小さいため周囲に浸潤をきたしやすいことなどが考えられます。胆のうがん・胆管がんによる死亡者数も年々増加しており、今後より早期での発見が重要となってきます。そのためには、定期的な腹部エコー検査(超音波検査)が大切です。
体質性黄疸
先天的な要因で皮膚や眼球が黄色くなり、血液中のビリルビンという項目が上昇します。50人に1人くらいの割合です。長く絶食状態が続いたときや風邪をひいたとき、疲労などが誘因となり悪化することがありますが、自覚症状が出ることはありません。体質性黄疸にはいくつかの種類がありますが、基本的には治療の必要はありません。
膵臓
膵炎(急性膵炎・慢性膵炎・自己免疫性膵炎)
なんらかの原因で膵臓に炎症を起こしている状態です。アルコールや胆石が原因となることが多いですが、原因不明のこともあります。急性膵炎は激しい上腹部痛で発症し、入院加療が必要になることがほとんどです。安静、絶食、大量輸液が主な治療となります。一方、慢性膵炎は膵管(膵液の通り道)が狭くなったり、膵管の中に結石を作ることがあります。膵臓の機能が低下し、下痢をしやすくなったり糖尿病を引き起こします。自己免疫性膵炎は、日本発の疾患概念であり比較的新しい病気です。膵臓全体、もしくは一部が腫大し、時には黄疸を引き起こすこともあります。IgG4関連疾患とも言われています。
膵がん
最も予後の良くないがんのひとつです。膵がんによる死亡者数は年々増加しており、がんの死因の第4位(2018年)となっています。胆道系のがんと同じように、早期発見が難しく進行した状態で発見されることが多いと言われています。早期発見が重要であり、定期的な腹部エコー検査(超音波検査)が大切であると考えられます。
膵のう胞
膵臓内や膵臓周囲にできる「袋」や「液体のたまり」のことで、様々な種類があります。多くは無症状で放っておいてもかまわないことが多いのですが、中には悪性化するものもあるので注意が必要です。急性膵炎の炎症後にできるのう胞もあります。
膵IPMN
膵IPMNは膵管内乳頭粘液性腫瘍(Intraductal Papillary Mucinous Neoplasm)といって、膵管(膵液の通り道)内に粘液を産生するタイプの腫瘍で、膵のう胞の一種です。症状がでることは少なく、人間ドックや検診の腹部超音波検査(エコー検査)で偶然に見つかることが多いです。良性であることが多いのですが、時間をかけて悪性に変化することもあり注意が必要です。
腹部
腹部
腹部エコー検査(超音波検査)
腹部エコー検査では主に、肝臓・胆のう・膵臓・脾臓・腎臓・前立腺・膀胱などを観察します。腸管がむくんでいるかどうか、炎症を起こしているかどうかを観察することもできます。
これらは、胃カメラや大腸カメラでは観察できないところであり、また痛みや苦しさもなく、前処置(下剤を飲んでいただく等)も不要でありベッドサイドですぐにできる検査であるため、非常に有用な検査です。腹痛の原因を探るときに有効な検査となります。胆石や胆のう炎、尿路結石、肝のう胞、膵のう胞などの病気が見つかることがあります。
